Le cancer testiculaire
Une tumeur rare
Le cancer du testicule est une tumeur rare avec environ 2320 nouveaux cas chaque année. Les progrès médicaux ont permis de diminuer sa mortalité de 40% depuis les années 1990 pour atteindre un taux de guérison d’environ 90%.
Il s’agit donc d’un cancer de bon pronostic y compris dans sa forme métastatique.
Sa survenue se fait principalement chez le sujet jeune avec un pic d’incidence entre 15 et 34 ans mais il peut aussi se découvrir de manière moins fréquente à tout âge.
Il s’agit principalement de patients ayant un antécédent de :
- cryptorchidie : le testicule n’est pas descendu dans le scrotum lors du développement de l’embryon
- atrophie testiculaire
- hypospade : c’est une malformation congénitale ou l’urètre s’abouche avant l’extrémité de la verge.
- troubles de la fertilité
L’examen clinique réalisé par le médecin consiste en une palpation des testicules à la recherche d’un nodule et une recherche de ganglions par une palpation des aires ganglionnaires. L’échographie doppler des testicules est une imagerie simple et non douloureuse permettant de préciser la taille, le nombre et la localisation des lésions. Le diagnostic définitif ne peut se faire que sur l’analyse du testicule après l’opération.
Un scanner du thorax et de l’abdomen avec injection de produit de contraste doit être réalisé avant ou juste après l’opération afin de rechercher la présence de ganglions ou de métastases. Le cancer du testicule diffuse principalement vers les ganglions longeant l’aorte et vers les poumons voire le cerveau. En cas de contre-indication au scanner (allergie à l’iode, insuffisance rénale) il est possible de réaliser une IRM.
D’autres examens comme une scintigraphie osseuse ou un scanner cérébral peuvent être réalisés au cas par cas en fonction du contexte et des résultats de l’échographie et du scanner.
Une prise de sang doit être réalisée avant et après l’opération, celle-ci comprend un dosage de 3 marqueurs : HCG totale, alpha foetoprotéine, LDH. Ils constituent des facteurs pronostics et de suivi. En cas de non normalisation de ces marqueurs la maladie est considérée comme métastatique et un traitement par chimiothérapie est introduit après l’opération.
La prise en charge et le traitement
Le Centre hospitalier de Colmar dispose en semaine et le samedi matin d’une polyclinique pouvant accueillir en urgence les patients chez qui l’on suspecte un cancer du testicule afin de permettre une prise en charge rapide et optimale.
Le médecin complètera les examens et les biologies et programmera une date d’intervention en semi urgence (délai d’une à deux semaines). Une feuille d’information contenant les coordonnées et les informations sur la conservation de spermatozoïdes au CECOS (centre d’étude et de conservation des ovocytes et du sperme) lui est remise.
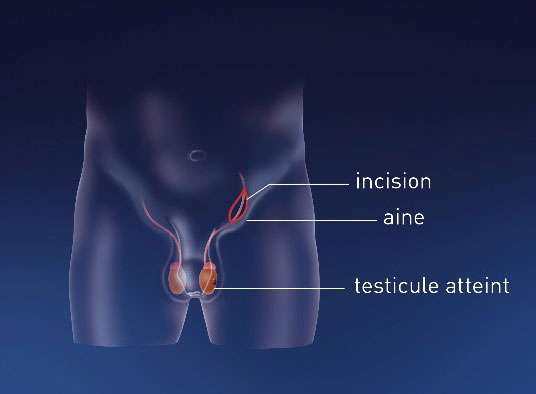
L’ablation du testicule atteint ou orchidectomie constitue la première étape du traitement. L’incision se fait par voie inguinale avec clampage du cordon spermatique avant l’extériorisation du testicule afin d’éviter la dissémination tumorale.
La pièce opératoire est envoyée en analyse afin de déterminer le type exact de tumeur.
La pose d’une prothèse testiculaire en silicone selon le choix du patient est possible dans le même temps opératoire, sa taille sera adaptée à celle du testicule restant. Celle-ci peut également se faire à distance de l’opération.

Les complications possibles et la surveillance
Les principales complications liées à cette intervention sont :
– Hématome
– Infection
– Hernie inguinale
– Traumatisme du nerf ilio inguinal qui peut être responsable de douleurs ou d’anesthésie de la racine de la cuisse et du scrotum. Les symptômes sont habituellement régressifs.
Ces complications sont rares mais peuvent nécessiter une prise en charge spécifique.
En cas de nécessité de débuter en urgence une chimiothérapie dans certaines formes métastatiques, la chirurgie peut être différée et réalisée ultérieurement.
Selon le type de tumeur et le stade de la maladie, une radiothérapie ou une chimiothérapie peuvent être réalisées. Leur réalisation est discutée au cas par cas en RCP (réunion de concertation pluridisciplinaire) afin de permettre une prise en charge spécifique et adaptée à chaque patient.
La surveillance se fait de manière rapprochée les deux premières années puis est poursuivie à vie. Elle consiste en la réalisation de scanner thoraco-abdomino-pelvien et les dosages des marqueurs sanguins. Son rythme dépend du type de tumeur et du stade de la maladie.
